Las listas de espera han sido un tema recurrente en la agenda pública de los últimos años. Sin duda, es una de las áreas más sensibles en salud para la opinión pública, y a la vez blanco de diversas propuestas en el período electoral.
Considerando la relevancia del problema, la Mesa Directiva Nacional del Colegio Médico solicitó al Departamento de Políticas de Salud y Estudios una aproximación diagnóstica que ahondara en las causas del problema, y posibles rutas de solución, que se centraran en el mejor funcionamiento de la red pública de salud. El Colegio no podía quedar fuera de esta importante discusión.
Así comenzó el desafío. Durante dos meses de intenso trabajo, un equipo del Departamento de Políticas de Salud y Estudios, compuesto por 6 médicos clínicos y salubristas, con el apoyo de una cirujano dentista, realizó un análisis de la situación de listas de espera. El foco estaba en identificar las causas del fenómeno y buscar propuestas para su resolución. De esta forma se llegó a un documento de 24 carillas que fue aprobado por el Consejo General de la orden y presentado a los y las candidatas presidenciales en sus visitas al Colegio Médico y que será publicado en el próximo número de la revista Cuadernos Médicos Sociales.
“Nuestra idea fue incorporar en la discusión el rol de quienes día a día lidian con los defectos del sistema, que somos los equipos clínicos. Veíamos con recelo que el problema de las listas de espera opera como un permanente objeto de campañas políticas, pero que nadie pone el foco en las causas que la generan, desde una perspectiva de oferta y demanda cuyo desbalance termina prolongando los tiempos de atención” señala el Dr. Roberto Estay, presidente del Departamento de Políticas de Salud y Estudios.
Luego del diagnóstico, el documento presenta desafíos y propuestas desde la promoción y prevención, hasta la necesidad de una mejor coordinación entre los niveles de la red pública. “De esta forma, con una mirada integral, es posible identificar que medidas como la ley de tabaco, específicamente el aumento de la carga impositiva al mismo, que ya se asocia a una disminución de los infartos agudos al miocardio en un 8%, deben ampliarse a otros factores de riesgo como alcohol y alimentos ultra procesados, es parte de nuestra propuesta en el área de la promoción de salud”, afirma el Dr. Estay.
Respecto al rol de los clínicos agrega que; “consideramos que en la red existen profesionales altamente capacitados para agregar inteligencia sanitaria a los procesos de referencia y contrareferencia, nuestra propuesta apuesta por fortalecer el rol de los interlocutores clínicos de la red pública, como los médicos contralores en la Atención Primaria y los equipos de especialidades en el nivel hospitalario, con tiempos protegidos para que puedan gestionar y priorizar los casos e instancias de comunicación permanentes que permitan resolver dudas y evitar derivaciones innecesarias”.
También destaca el desafío de incorporar nuevas tecnologías al sistema, “generando herramientas como un registro electrónico único de espera para todos los casos GES y no GES y una ficha electrónica nacional pública, que aseguren el adecuado seguimiento e información sobre los mismos”.
Finalmente, en el documento se mencionan necesidades de mejoras al financiamiento del sector público, “Para un financiamiento adecuado, necesitamos que el sistema financie a las personas según sus riesgos y no por su capacidad de pago. Para esto existen mecanismos ya aplicados en diversos sistemas de salud, que aportan en eficiencia y solidaridad, dos principios de la seguridad social donde nuestro atraso es preocupante. La falta de recursos es un factor importante en la generación de esperas prolongadas” enfatizó.
Algunos contenidos del documento
A continuación, parte del diagnóstico que abarca la primera parte del documento. La versión completa puede ser revisada en el sitio web del Colegio Médico.
i) ¿Qué es una lista de espera? Es el registro de las personas esperando por la provisión de una determinada prestación o grupo de prestaciones de salud (por ejemplo, consulta médica, examen diagnóstico o cirugía). Las listas de espera representan por tanto, el equilibrio dinámico entre el número de casos nuevos que ingresan requiriendo una prestación y la capacidad instalada del sistema para resolverlos. Como discutiremos a lo largo de esta propuesta, estos dos elementos están condicionados por las decisiones que se toman dentro del sistema. La lista de espera es el resultado de procesos de priorización, implícitos o explícitos, del sistema de salud y la sociedad en su conjunto.
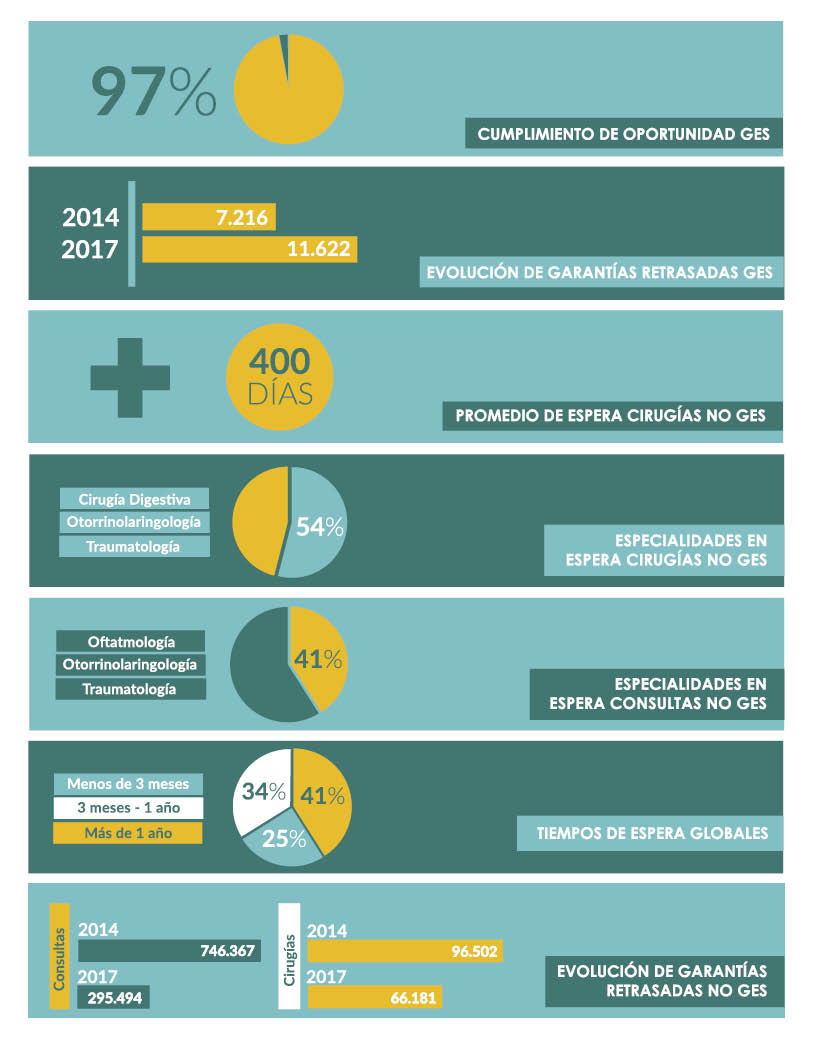
ii) ¿Qué sucede con las listas de espera en Chile? Respecto a las prestaciones GES impresiona un alto cumplimiento de los tiempos de las garantías de oportunidad, ubicándose todos los Servicios de Salud por sobre el 97%. Sin embargo, las garantías retrasadas han aumentado desde 7.216 en abril de 2014 a 11.622 en mayo de 2017.
Las intervenciones quirúrgicas no GES parecen ser una de las áreas de mayor conflicto, con tiempos de espera promedio superiores a 400 días. Si analizamos las especialidades con mayor concentración de atenciones en espera, se observa en el informe que tres especialidades, cirugía digestiva, traumatología y otorrinolaringología concentran el 54% de los casos en espera quirúrgica no GES.
En tanto, en las nuevas consultas de especialidad no GES, es claro que hay una deuda enorme con la respuesta oportuna del nivel hospitalario a las solicitudes generadas en la APS. Si consideramos las esperas totales tenemos 1.661.826 atenciones en espera, de las cuales 1.239.214 corresponden a especialidades médicas. Tres especialidades, oftalmología, otorrinolaringología y traumatología concentran el 40,7% del total de las solicitudes. Del total de los casos en espera de atención, 506.251 llevan más de un año esperando, correspondientes al 40,9% del total. En contraste, 303.793 casos llevan menos de tres meses en espera de atención, correspondientes al 24,5% del total de casos en espera. A modo de referencia, en los países de la OCDE el porcentaje de los pacientes que esperan más de 6 meses es 6-7% en Reino Unido, un 15-18% en Nueva Zelanda y Finlandia, y 28% en Portugal.
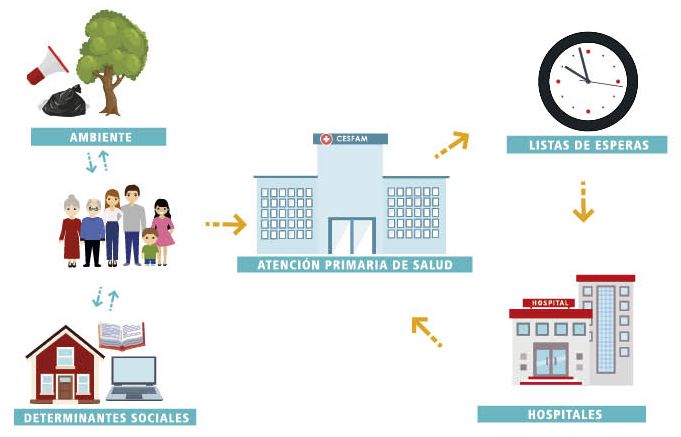
iii) ¿Cuáles son los determinantes de la lista de espera?: Hay elementos del lado de la demanda (los nuevos casos en espera) y del lado de la oferta (la capacidad de resolución). Desde el lado de la demanda, el perfil demográfico, epidemiológico, las capacidades tecnológicas instaladas, las preferencias de los pacientes, los copagos y coberturas de los seguros influencian los casos nuevos que ingresan para ser resueltos. Desde el lado de la oferta, las capacidades productivas en los sectores público y privado representan los principales determinantes de la lista de espera.
iv) ¿Es posible terminar con las listas de espera? La experiencia internacional indica que no. Esto es claro al observar la experiencia comparada de los países de la OECD. Los sistemas de salud, sean cuales sean sus formas de organización, siempre tienen una lista de espera compuesta por aquellas personas que están esperando una prestación de salud. Esto es enteramente intuitivo: no existen procesos complejos en que las cosas ocurran instantáneamente, sin tiempos de espera entre una y otra actividad. Desde la perspectiva del paciente, es evidente que lo relevante es el tiempo esperado y no el tamaño de la lista.
- Todos los niveles:
- Diagnóstico de derivaciones y listas de espera compartido con los equipos clínicos.
- Revisión de casos en esperas inhabituales. Transparencia de los registros de espera.
- Desarrollo de tiempos de espera máximos en base a criterios consensuados en un proceso de priorización justo y explicito (no sólo para GES).
- Atención Primaria de salud:
- Acceso abierto a agendamiento de horas, contacto telefónico como complemento a las consultas y uso de equipos multidisciplinarios con transferencias de tareas.
- Estrategias de capacitación basada en necesidades locales incluyendo derivaciones.
- Aumento de capacidades de resolución, exámenes y procedimientos, con recursos adecuados para ello, en patologías críticas.
- Hospitales y centros de especialidades:
- Priorización de los casos, auditorías e intervenciones para mejorar la eficiencia operacional.
- Identificación de cuellos de botella, recursos humanos, exámenes y/o procedimientos que limitan o enlentezcan la resolución de los casos.
- Coordinación de la red
- Ficha clínica electrónica única, sistema de registro de derivaciones similar a SIGGES, mecanismos para asegurar la llegada de contra referencia y epicrisis a médicos de la APS.
- Interlocutores clínicos disponibles para la resolución de casos e implementación de estrategias, médicos contralores en APS y especialistas encargados de derivaciones en hospitales. Tiempos protegidos para permitir este trabajo de gestión.